Anexo 1
Protocolo de utilización de antipsicóticos para el tratamiento de los síntomas comportamentales de las demencias. Enero 2018. Comité Clínico Permanente Medicamento Psiquiátricos.
1. CRITERIOS DE INCLUSION
Pacientes con diagnóstico de demencia según criterios internacionales (CIE 10), indicando tipo y gravedad de la alteración subyacente, de moderada a grave con presencia de alteraciones conductuales.
a. EVALUACIÓN DE LA SINTOMATOLOGÍA COMPORTAMENTAL
Hay que tener en cuenta que las alteraciones conductuales pueden ser una forma que el paciente tiene de manifestar dificultades, quejas o molestias y que no puede expresar de forma adecuada mediante una comunicación verbal inteligible.
- Descartar factores relativamente modificables como: dolor, otras patologías co-mórbidas, iatrogenias o secundarismos de fármacos, uso de tóxicos, desencadenantes ambientales, otros.
- Presencia de sintomatología no cognitiva con alteraciones sensoperceptivas del curso o contenido del pensamiento, del estado de ánimo o de la conducta.
- Realizar una evaluación clínica estructurada de la sintomatología (opcionalmente usar escala NPI, Anexo 2. Manejo farmacológico de trastornos psicóticos en personas mayores con tratamiento de la infección por COVID19: interacciones y recomendaciones terapéuticas):
- Patrón de concurrencia (asociado o no a otros síntomas)
- Severidad de los síntomas
- Frecuencia
- Momento de aparición
- Identificar síntomas dominantes*:
| Podrían beneficiarse de un tratamiento antipsicótico: | No indicado, a priori, el uso de antipsicóticos: |
|
|
*Clasificación de carácter empírico y fundamentalmente orientativo. Es muy frecuente la aparición concomitante de varios grupos sintomáticos en una misma persona, en un mismo periodo de tiempo e incluso como causa o resultado de uno de ellos: agresividad, gritos, amenazas por sintomatología psicótica, ideas delirantes de ruina por depresión, delirio a consecuencia de alteraciones cognitivas o limitaciones sensoriales, etc.
2. CRITERIOS DE INICIO
El tratamiento con antipsicóticos debe considerarse solo en los siguientes casos:
- Cuando la sintomatología es grave (o severa).
- Hayan fracasado las medidas no farmacológicas y otros posibles tratamientos (fármacos antidemencia y otros para síntomas específicos).
- La gravedad de alteraciones conductuales debe alcanzar una entidad suficiente que pueda manifestarse en episodios de agitación o síntomas de agresividad persistente o recurrentes o lo suficientemente graves como para poder causar un daño a sí mismo o a terceros y, en general, si generan un nivel de angustia en la persona o en las personas que lo cuidan que interfieran de forma significativa en la prestación de la atención que requieran.
Elección del antipsicótico
- La primera opción terapéutica es risperidona por su eficacia/seguridad y menor coste, siendo el único antipsicótico atípico autorizado por la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) para su uso en pacientes con demencia (tipo Alzheimer). Existe evidencia de eficacia para olanzapina y algo menor para aripiprazol, que deben reservarse como alternativas y siempre respetando la normativa de disponibilidad de medicamentos en situaciones especiales.
- La quetiapina puede ser una alternativa en demencias por cuerpos de Lewy y Parkinson, al tener menos efectos extrapiramidales y siempre que se hayan agotado otras alternativas.
- Haloperidol, debido a su perfil de seguridad, puede ser útil en situaciones agudas (corto plazo), y para el tratamiento urgente de la agitación según algoritmo recogido en el Anexo II. .
- En todo caso, se tendrá en cuenta el balance individual beneficio/riesgo de cada una de las alternativas, utilizándolos en la mínima dosis eficaz
(Tabla 1: Características principales de los antipsicóticos) - No se recomiendan las formas inyectables depot a menos que esté indicado por un trastorno psicótico crónico concomitante.
3. MONITORIZACION.
Evaluar la eficacia a las 2-4 semanas de la instauración del tratamiento y continuidad del tratamiento al menos cada tres meses. |
*Debe evaluarse con las mismas escalas y criterios utilizados en la evaluación previa, registrada y cuantificada, para valorar la eficacia conseguida.
4. CRITERIOS DE RETIRADA
- Cuando no hay respuesta clínicamente significativa después de 2-4 semanas.
- Cuando tras iniciar el tratamiento, se evidencia un claro desequilibrio hacia los efectos secundarios.
- Cuando exista una respuesta adecuada, se debe intentar reducir y retirar el fármaco en los 4 meses siguientes a la iniciación, a menos que el paciente haya experimentado una recurrencia de los síntomas ante intentos previos de disminución gradual de la medicación antipsicótica.
Seguimiento durante y tras la retirada: Se aconseja la reducción gradual del 25-50% de la dosis cada 2 semanas, finalizando el tratamiento a las dos semanas de administrar la dosis mínima. Si la dosis es baja (dosis de inicio) se puede suspender sin reducción de dosis. Si se detectan problemas en la retirada, volver a la dosis previa y al mes reducir a intervalos de 10%. Evaluar los síntomas al menos una vez al mes durante la retirada y durante al menos 4 meses después de la interrupción del tratamiento para la identificación de síntomas de recurrencia.
| Tabla 1: Características principales de los antipsicóticos | ||||||
| Pauta de tratamiento oral | Ajuste IR/IH | Interacciones | Precauciones | Contraindicaciones | COSTE AÑO (€)** | |
| Haloperidol | Inicio: 0,5 mg/día en una o dos dosis Escalada: Incrementar 0,5 mg cada 1-3 dias hasta control de los síntomas. Dosis máx: 5 mg al día Uso en situaciones agudas (corto plazo. |
Precaución Ajustar dosis según función renal y/o hepática | -- | Situaciones de prolongación intervalo QT (especialmente dosis altas o via IM). Realizar un EKG al inicio del tratamiento. Puede agravar glaucoma, HBP y retención urinaria | Estado comatoso. Depresión del SNC. Parkinson. Demencia por cuerpos de Lewy. ICC descompensada. Hipopotasemia no corregida. IAM reciente. Arritmias ventriculares | € |
| Risperidona |
Inicio: 0,25 mg dos veces al día Escalada: Incrementar 0,25 mg por toma dias alternos hasta 0,5 mg dos veces al día. Dosis máx: 1 mg dos veces al día . Retirada: Gradual* |
Disminuir 50 % | Antagoniza efecto de la levodopa. Aumento de mortalidad con furosemida (evitar deshidratación). |
Efectos extrapiramidales a dosis mayores, poco sedante. Parkinson y demencia por cuerpos de Lewy Aumento de ACV en demencia mixta o vascular |
€€ | |
| Olanzapina |
Inicio: 2,5 mg al día en 1 o 2 dosis (empezar por la noche) Escaladancrementar 0,25 mg por toma cada 2 días Mantenimiento: 2,5-5 mg al día Dosis máx: 10 mg al dia Retirada: Gradual* |
Dosis mayores de 5 mg/dia: precaución en IR moderada-grave. En IH puede ser preciso ajustar dosis. Monitorización estrecha | Aumento de niveles con Fluvoxamina y ciprofloxacino (disminuyen metabolismo). Tabaco y carbamacepina pueden disminuir la concentración de olanzapina. | Parkinson. Pacientes con factores de riesgo CV Pacientes diabéticos | Glaucoma ángulo estrecho | €€€ |
| Aripiprazol |
Inicio: 2,5 - 15 mg en dosis única (por la mañana) Dosis máx:30 mg/día (en ficha técnica) sin datos en demencias Retirada: Gradual* |
No en IR. Precaución en IH moderada |
-- | Precaución en pacientes con factores de riesgo CV | €€€€ | |
| Quetiapina |
Inicio: 12,5 mg en dos o más dosis al día (1 h antes, o 2 h después, de comidas). Mantenimiento: 50-150 mg/24 h. Dosis máx: 250 mg al día. Retirada: Gradual* |
No en IR. Precaución en IH |
-- | Ideas suicidas. Precaución en pacientes con factores de riesgo CV |
Pacientes en tratamiento con Antifúngicos tipo azol (ketoconazol, itraconazol) Eritromicina, claritromicina, nefazodona. Inhibidores de la proteasa de VIH |
€€€ |
| Bibliografía: INFAC. Volumen 22. n 10. 2014. http://www.osakidetza.euskadi.eus/contenidos/informacion/cevime_infac_2014a/es_def/adjuntos/INFAC_Vol_22_n_10_agitacion%20en%20el%20anciano.pdf. Fichas técnicas. Disponibles en: http://www.aemps.gob.es/cima/fichasTecnicas.do?metodo=detalleForm, *Ver “Seguimiento durante y tras la retirada” (pág. 3). ** Según coste/DDD: € = 50-100, €€= 200-300, €€€= 600-800, €€€€= 1.000-1.200. (Fuente: Subdirección de Prestaciones, datos - octubre 2017) | ||||||
Uso de antipsicóticos en el abordaje de las alteraciones conductuales en las demencias

| Inventario Neuropsiquiátrico de Cummings (Neuropsychiatric Inventory, NPI) | |||||
| Trastorno | No Valorable (Marcar) | Frecuencia | Gravedad | Total (Frecuencia * Gravedad) |
|
| Delirios | 0 1 2 3 4 | 1 2 3 | |||
| Alucinaciones | 0 1 2 3 4 | 1 2 3 | |||
| Agitación | 0 1 2 3 4 | 1 2 3 | |||
| Depresión/disforia | 0 1 2 3 4 | 1 2 3 | |||
| Ansiedad | 0 1 2 3 4 | 1 2 3 | |||
| Euforia/júbilo | 0 1 2 3 4 | 1 2 3 | |||
| Apatía/indiferencia | 0 1 2 3 4 | 1 2 3 | |||
| Desinhibición | 0 1 2 3 4 | 1 2 3 | |||
| Irritabilidad/labilidad | 0 1 2 3 4 | 1 2 3 | |||
| Conducta motora sin finalidad | 0 1 2 3 4 | 1 2 3 | |||
| Puntuación total | |||||
Frecuencia:
|
Gravedad:
|
||||
| El rendimiento psicométrico del Inventario Neuropsiquiátrico (NPI) es muy elevado para la valoración de los síntomas no cognitivos en los pacientes con demencia, y permite realizar un seguimiento de la eficacia de los tratamientos sobre esos aspectos. No se han incluido aquí las subescalas de alimentación y sueño. | |||||
| Referencia: Cummings JL, Mega M, Gray K, Rosenberg-Thompson S, Carusi DA, Gornbein J. The Neuropsychiatric Inventory: comprehensive assessment of psychopathology in dementia. Neurology 1994;44: 2308-14. | |||||
ALGORITMO DE TRATAMIENTO FARMACOLÓGICO URGENTE DE LA AGITACIÓN EN ADULTOS (Tranquilización rápida) (enero, 2018)
NOTAS IMPORTANTES
- Utilizar la mínima dosis eficaz.
- En contexto no-psicótico, usar benzodiazepina sola.
- En pacientes con antecedentes de enfermedad cardiaca usar benzodiazepina sola. Evitar haloperidol.
- Antes de prescribir haloperidol, considerar cualquier medicación concomitante que pueda prolongar el intervalo QT.
- En pacientes con función respiratoria comprometida, evitar benzodiazepinas.
- La olanzapina sólo está indicada en pacientes con esquizofrenia y manía (#).
- Incluir tanto las dosis orales como IM para el cálculo total de la cantidad de medicamento administrado.
- Si se emplean dosis que exceden las dosis máximas autorizadas, la justificación debe registrarse en las notas del caso- Debe disponerse de un equipo de resucitación cardiopulmonar.
- Después de administración IM deben vigilarse los signos vitales:
- Alerta, temperatura, pulso, presión sanguínea, frecuencia respiratoria.
- Si se administra olanzapina IM, el pulso y la frecuencia respiratoria deben medirse al menos 4 h tras la administración.
- Si el paciente está dormido o inconsciente, medir de forma continuada la saturación de oxígeno
- También se recomienda vigilancia hematológica y ECG, especialmente si se emplean dosis elevadas. El paciente tiene mayor riesgo de arritmia en caso de hipopotasemia, estrés y agitación.
- Si la frecuencia respiratoria es inferior a 10 por minuto debido a la administración de benzodiazepina, un médico experto debe administrar flumazenil (200 mcg IV en 15 segundos, después 100 mcg a intervalos de 60 segundos si se requiere, hasta 1 mg como máximo).
- En caso de distonía aguda puede administrarse un anticolinérgico por vía IM ó IV.

Referencias:
- Baena JM, González I, Rodríguez R. Evidencias disponibles y criterios para la retirada de fármacos en las demencias. FMC. 2012;19(9):547-51
- British Columbia. Best Practice Guideline for accommodating and managing behavioural and psychological symptoms of dementia in residential care. A person-centered interdisciplinary approach 2012. http://www.health.gov.bc.ca/library/publications/year/2012/bpsd-guideline.pdf
- Grupo de trabajo de la Guía de Práctica Clínica sobre la atención integral a las personas con enfermedad de Alzheimer y otras demencias. Guía de Práctica Clínica sobre la atención integral a las personas con enfermedad de Alzheimer y otras demencias. Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad, Política Social e Igualdad. Agència d’Informació, Avaluació i Qualitat en Salut de Cataluña; 2010. Guías de Práctica Clínica en el SNS: AIAQS Núm. 2009/07.
- Guideline Adaptation Committee (GAC). Clinical Practice Guidelines and Principles of Care for People with Dementia. [Internet]. Sydney: GAC; 2016. Disponible en: http://sydney.edu.au/medicine/cdpc/documents/resources/dementia-guidelines1.pdf
- NHS. Protocol for managing behavioural and psychological symptoms in patients with dementia. 2012 http://www.cumbria.nhs.uk/ProfessionalZone/MedicinesManagement/Guidelines/BPSDguidance.pdf.
- Moore A, Patterson C, Lee L, Vedel I, Bergman H; Canadian Consensus Conference on the Diagnosis and Treatment of Dementia. Fourth Canadian Consensus Conference on the Diagnosis and Treatment of Dementia: recommendations for family physicians.Can Fam Physician. 2014;60(5):4338.
- The National Institute for Health and Care Excellence (NICE). Dementia: supporting people with dementia and their carers in health and social care. [Internet]. Londres: NICE; 2016. Disponible en: https://www.nice.org.uk/guidance/cg42.
- The American Psychiatric Association (APA). Practice Guideline on the Use of Antipsychotics to Treat Agitation or Psychosis in Patients With Dementia. [Internet]. Arlington: APA; 2016. Disponible en: http://psychiatryonline.org/doi/pdf/10.1176/appi.books.9780890426807.
- Sorbi S, Hort J, Erkinjuntti T, Fladby T, Gainotti G, Gurvit H, et al. EFNS-ENS Guidelines on the diagnosis and management of disorders associated with dementia. Eur J Neurol. 2012;19:1159–79.
- Stopping medicines – antipsychotics. WeMeRec. Online content. published January 2010. Disponible en: http://www.wemerec.org/Documents/enotes/StoppingAntipsychoticsenotesWeb.pdf
- Utilización de antipsicóticos en pacientes ancianos con demencia. Boletín Terapéutico Andaluz. 2009;25(4). Disponible en: http://www. cadime.es/docs/bta/CADIME_BTA2009_25_4.pdf
Manejo farmacológico de trastornos psicóticos en personas mayores con tratamiento de la infección por COVID19: interacciones y recomendaciones terapéuticas.
1. Introducción
En personas de edad avanzada afectas de enfermedades neuropsiquiátricas es frecuente encontrar fenómenos de la esfera psicótica como delirios, alucinaciones, suspicacia, irritabilidad o agitación psicomotriz. La prevalencia de la esquizofrenia es del 1% de la población general. En la mayoría de estos pacientes la enfermedad persiste y requiere atención hasta el final de la vida. Adicionalmente hay personas que inician un cuadro psicótico por encima de los 60 años. Otras enfermedades con fenómenos psicóticos que afectan a personas mayores son la depresión con síntomas psicóticos, los trastornos bipolares y esquizoafectivos.
La segunda enfermedad que más frecuentemente produce síntomas psicóticos en el ser humano es la demencia con independencia de su etiología, que afecta al 18% de las personas de 75 a 79 años, al 26% de las personas de 80 a 84 años y hasta al 45% de las personas de más de 85 años. Junto a ella, el delirium que aparece en mayor medida en las personas mayores con vulnerabilidad cerebral puede producir síntomas psicóticos graves, disruptivos, frecuentes, y de difícil manejo en el entorno del ingreso hospitalario por descompensación clínica aguda.
Por su propia naturaleza y con independencia de la edad de quien los sufra, los fenómenos psicóticos son generalmente graves, persistentes en el tiempo, frecuentemente disruptivos, producen un gran sufrimiento al paciente y su entorno y tienen escasa tendencia a la remisión espontánea. Las circunstancias ligadas a la enfermedad médica aguda o a la hospitalización pueden inducir recaídas y descompensaciones que requieran atención urgente.
Los fármacos antipsicóticos han sido y siguen siendo la piedra angular del tratamiento de los síntomas psicóticos. Se han utilizado con diferente grado de efectividad para el tratamiento de síntomas psicóticos positivos como los delirios y las alucinaciones, de cuadros maníacos, depresivos uni y bipolares, de la ansiedad grave, agitación, irritabilidad, agresividad física y verbal, así como para algunas alteraciones graves del ciclo sueño-vigilia.
Si bien se han descrito múltiples interacciones y efectos adversos, se han intentado desarrollar fármacos más eficaces –algo conseguido sólo en parte– y más seguros.
El hecho de que existan unas u otras indicaciones oficiales no se corresponde siempre con la realidad de la verdadera utilidad de los distintos fármacos en sus potenciales indicaciones, dada la dificultad para la realización y/o ausencia de ensayos clínicos en población mayor, y es probablemente la razón más relevante por la que por ejemplo solo la risperidona tenga la indicación en las formas psicóticas de la enfermedad de Alzheimer en su ficha técnica.
Una cuestión relevante es la de las posibles alternativas a los tratamientos con antipsicóticos.
Para empezar, siempre es recomendable y exigible empezar por un abordaje no farmacológico, preventivo, y de identificación de síndromes geriátricos infradiagnosticados que pudieran ser causa de los síntomas psicóticos. Sin embargo en esta situación de alarma, aislamiento, escasez de recursos humanos y de tiempo, quizás sea difícil o imposible realizarlo.
Algunas publicaciones señalan que grupos farmacológicos como los antidepresivos pueden ser una alternativa a los antipsicóticos en ciertas ocasiones.
Por otro lado, en el entorno hospitalario, y frecuentemente en el seno de la exacerbación de la enfermedad aguda, pueden reactivarse síntomas psicóticos previamente compensados, o existir situaciones de delirium o delirium sobreimpuesto a demencia que exigen frecuentemente su uso.
Actualmente y en ausencia de COVID19 las personas mayores de 65 años representan el 45,9% de todas las altas hospitalarias (Encuesta Nacional Morbilidad Hospitalaria 2018) y además son el grupo de edad que más frecuentemente sufre afectación grave que precisa ingreso hospitalario por COVID 19. Las personas mayores de 70 años suponen en España y a fecha del 24 de marzo, el 25% de los casos confirmados de COVID-19 y el 48,7% de los hospitalizados (Informe nº 55 del Ministerio de Sanidad de Actualización. Enfermedad por coronavirus (COVID-19)). Por otro lado, se dan circunstancias en el ingreso de las personas con infección por coronavirus que hacen muy difícil o imposible tanto el abordaje no farmacológico como la prevención del delirium e incluso su diagnóstico precoz, ya que el aislamiento, la imposibilidad para la estimulación sensorial, la incapacidad para establecer estrategias de comunicación y reorientación a la realidad y la incapacidad para mitigar el estrés emocional con la ausencia de cuidadores hacen que la incidencia de trastornos de agitación, inquietud psicomotriz, agresividad o psicosis sean frecuentemente esperables.
Diversas guías y la práctica clínica habitual suelen recomendar haloperidol, risperidona o quetiapina para el tratamiento agudo de estados de psicosis, agitación o agresividad grave en el contexto de la demencia. El tratamiento específico recomendado por los protocolos de COVID19 son lopinavir/ritonavir, cloroquina/hidroxicloroquina, y en casos seleccionados el interferón, el tocilizumab y remdesivir. Tanto lopinavir/ritonavir como hidroxicloroquina/cloroquina pueden prolongar el intervalo QT y ya de por sí interaccionan entre sí aumentando este riesgo, por lo que la adición de un tercer fármaco con este efecto podría ser aún de mayor toxicidad y propiciar la aparición de arritmias y este hecho puede estar potenciado por el uso de haloperidol, risperidona o quetiapina, lo que hace que el uso de estos psicofármacos pueda ser problemático.
En los protocolos clínicos del tratamiento de la esfera psicótica, la agresividad o los trastornos del comportamiento en las personas mayores se consideran como principales alternativas los fármacos antipsicóticos, principalmente de segunda generación.
La escasa experiencia de uso de los fármacos COVID19 en personas de edad muy avanzada, especialmente en combinación con psicofármacos, promueve un escenario de incertidumbre, en el que se impone la búsqueda de alternativas terapéuticas.
Pero la necesidad clínica de prescribir conjuntamente fármacos experimentales para el COVID19 y psicofármacos claramente existe y las personas ingresadas por infección por COVID19, en aislamiento y en el entorno hospitalario –así como aquellas con tratamiento específico ambulatorio- necesitan un abordaje farmacológico racional que resuelva o palíe los síntomas de agitación psicomotriz o psicosis entre otros.
Este documento pretende ayudar al clínico a tomar decisiones sensatas y lo más informadas posibles para esta frecuente y demandante encrucijada clínica, en una situación de incertidumbre, pero de necesidad de respuesta asistencial.
El documento aborda específicamente el uso de psicofármacos en personas mayores pero sus conclusiones, especialmente en lo referente a las interacciones, podrían ser extrapoladas a población más joven.
Métodos: se han revisado los protocolos de recomendación de antipsicóticos de la Sociedad Española de Psicogeriatría.
Se han revisado las interacciones potenciales y su grado de significación clínica, utilizando dos herramientas online de identificación de interacciones (portal de Medscape Interactions, disponible en https://reference.medscape.com/drug-interactionchecker, y portal de interacciones de www.drugs.com (Wolters Kluwer Health, American Society of Health-System-Pharmacists, Cerner Multum e IBM-Watson Micromedecs) disponible en www.drugs_interactions.html) y las recomendaciones del grupo de interacciones medicamentosas de la Universidad de Liverpool disponibles en http://www.covid19-druginteractions.org/ , identificando el riesgo de las mismas y por tanto la posibilidad de administrar dichos tratamientos, en caso de ser necesarios. En algunos casos, existiría la posibilidad de administración de algunos fármacos con dosis reducidas, por lo que se indica la dosificación posible.
Se quiere hacer notar el carácter absolutamente excepcional de estas recomendaciones, que en circunstancias normales no serían de aplicación clínica en personas mayores ingresadas en el hospital con agitación psicomotriz o delirium, y su circunscripción únicamente a las personas tratadas con lopinavir/ritonavir/cloroquina/hidroxicloroquina por infección concomitante por coronavirus-COVID-19.
| ANTIPSICÓTICOS | |||||||
| Fármaco | Dosis habitual/ disponible parenteral | Interacción Lopinavir/ritonavir (LOP/r) | Interaccion Cloroquina (QC) | Interacción Hidroxicloroquina sulfato (HCQ) | Interacción Tocilizumab | Contraindicado | Aceptado con dosis reducida |
| Haloperidol | 1-2,5mg oral o Parenteral iv/im | Ritonavir+haloperidol ambos aumentan el intervalo QTc. Ritonavir aumenta el nivel o efecto de Haloperidol por afectación del metabolismo hepático vía CYP450-2D6 por inhibición competitiva por ritonavir. | Cloroquina aumenta efecto y nivel haloperidol vía CYP2D6 Aumento QT Grave | Aumenta QTc sobreañadido al efecto de LOP/r y HCQ sobre QT | NO interacción | Contraindicado ALTO RIESGO torsade y muerte súbita, especialmente en administración iv. La dosis real equivale al doble de la administrada | NO Alto Riesgo QT. Monitorización ECG contínua Si se usa alto Riesgo de muerte súbita, torsade de pointes |
| Risperidona | Oral, 1,25-3,5mg/dia Esquizofrenia/TDC Oral, 0,125-2mg Demencia | Ritonavir aumenta niveles de risperidona y su efecto mediante interaccion a nivel transportador p-glycoprotein (MDR1) Ritonavir aumenta efecto de risperidona mediante reducción de su metabolismo por inhibición competitiva CYP450-2D6 por ritonavir. Lopinavir: prolongación QTc con efectos aditivos, alto Riesgo de arritmias ventriculares | Cloroquina aumenta efecto y nivel risperidona vía CYP2D6 Aumento QT moderada | Aumento QT Contraindica Lopinavirm HCQ y risperidona aumentan QTc. | NO interacción | Alto Riesgo Efectos aditivos con lopinavir/hidroxicloroquina o cloroquina. Mayor riesgo si Sd congénito de QT largo, cardiopatías, alteración hidroelectrolítica (hipokalemia, hipomagnesemia) Impredecible | Debería evitarse o administrar dosis reducida solo si imprescindible Vigilar ECG, mareo, palpitaciones, cefalea, disnea o síncope Dosis máxima 0,5 mg /Día |
| Paliperidona | 3-6mg/dia dosis Ajuste insuf renal SOLO ORAL o im acción prolongada No se puede partir dosis 3mg | Ritonavir aumenta el nivel y efecto de paliprelidona mediante interacción a nivel transportador p-glycoprotein (MDR1) | Aumento QT moderado, Uso concomitante de varios fcos que aumenten el QT añade riesgo aditivo | Aumento QT leve | NO interacción | No contraindicación en personas que ya lo tomen previamente REDUCIR DOSIS | Mantener si lo tomaba previamente, con precaución y dosis reducida de 3mg Precaución 3mg puede ser dosis alta para paciente frágil o con demencia |
| Tiaprida | 25-100mg Disponible Presentacion iv | Lopinavir: Aumento QTc | Aumento QTc | Aumento QTc | NO interacción | NO interacción | Efecto aditivo aumento de QT. No recomendado |
| Olanzapina | 2,5-15 mg/día Disponible presentación im Excepcionalmente iv | Ritonavir disminuye niveles de olanzapina aumentando su metabolismo (ajuste dosis al alza) mediante inducción de enzimas CYP450-1A2 y uridin-5´difosfatoglucuronosiltransferasa. | Aum QTc leve incierta o leve significación clínica | Aumento QTc leve incierta o leve significación clínica | NO interacción | NO Buena opción en agitación aguda. | Buena opción Recomendado inicio por 2,5mg y subidas de 2,5 en 2,5mg, máx 15 mg Excepcionalmente se puede poner iv, mejor im. |
| Aripiprazol | 2-15 mg/día Oral en comp Oral en solución (fácil ajuste de dosis) Oral en velotab im de liberación rápida, dosis 7,5mg | Ritonavir eleva niveles o efecto de aripiprazole mediante interacción metabolismo CYP3A4 y CYP2D6 Interacción leve Si administración con inhibidores de CYP450-3A4 podría aumentar las concentraciones de aripiprazol que se metaboliza parcialmente por esa isoenzima. Podría aumentar niveles hasta un 63% (aripiprazol)-77% (D-hidro-apripiprazol) Lopinavir: efecto aditivo sobre QT incierta o leve, no contraindica | Cloroquina eleva novel o efecto de aropiprazol vía CYP2D6 (leve) Requiere ajuste de dosis) | Aumento QT incierto o leve Significación clínica escasa o incierta | NO interacción | NO Buena opción en agitación aguda, existe presentación intramuscular. POCO EFECTO EXTRAPIRAMIDAL Y ANTICOLINÉRGICO: DE ELECCIÓN EN INICIO AGUDO | Dosis reducida al 50% con ritonavir, no con el resto. Dosis de inicio 1mg vo oral. Existe en solución oral (disfagia) e im Dosis 1-2 mg im (existe presentación de 7,5 mg im, podría administrar dosis de 2,5 mg im en ausencia de la vía oral) |
| Quetiapina | 12,5-300 mg/día | Ritonavir eleva el nivel y efecto de quetiapina mediante interacción metabolismo CYP-450-3A4 y 2D6 Lopinavir y quetiapina aumentan recíprocamente toxicidad aditiva sobre aumento QTc | Moderada: aumento QT (evitar o disminuir dosis). | Aumento QTc contraindicada | NO interacción. | SI CONTRAINDICADA En paciente con dosis previas, disminuir a 1/6 si dosis altas (Esquizofrenia, etc) No de nuevo inicio (delirium, demencia) ALTO RIESGO arrtimogénico. | NO EVITAR En algunas guías recomiendan disminuir dosis a 1/6 de la habitual (pacientes Esquizofrénicos adultos más jóvenes con dosis altas) |
| Ziprasidona | 20-60mg vo | Ritonavir eleva el nivel y efecto de ziprasidona mediante inhibición metabolismo CYP3A4 en 1/3 Lopinavir contraindicado ppr aumento QTC efecto aditivo | Grave: aumento QT | Aumento QTc grave Efecto aditivo evitar | NO interacción | SI CONTRAINDICADO | NO CONTRAINDICADO |
| Amisulprida | Vo 100-300mg/d | No interacción | No interacción | No interacción SIGNIFICATIVA Aumento QT significativo de significación clínica incierta | NO interacción | NO, se puede mantener en los que lo estuvieran tomando ya, no es la mejor opción de inicio agudo | Utilizar con precaución NO INDICACIÓN DE INICIO AGUDO |
| Clozapina | Vo, 12,5-50mg/dia | Ritonavir eleva el nivel o efecto de clozapina mediante inhibición metabolismo CYP3A4 y 2D6 Lopinavir: efecto aditivo Aum QTc | Riesgo incrementado de Agranulocitosis | Aumento QTc grave Efecto aditivo evitar | NO interacción | NEUTROPENIA GRAVE frecuente en COVID Toxicidad hematológica aditiva | CONTRAINDICADA |
| ANTIDEPRESIVOS Y FÁRMACOS UTILIZADOS COMO ESTABILIZADORES DEL HUMOR | |||||||
| Fármaco | Dosis habitual/ disponible parenteral | Interacción Lopinavir/ritonavir (LOP/r) | Interaccion Cloroquina (QC) | Interacción Hidroxicloroquina sulfato (HCQ) | Interacción Tocilizumab | Contraindicado | Aceptado con dosis reducida |
| Sales de litio | VO, dosis según litemia | Aumenta QT con Lopinavir Puede producir arritmias y potencialmente fatal, pero frecuencia baja | Aumenta QT Puede producir arritmias y potencialmente fatal, pero frecuencia baja | Aumenta QT Puede producir arritmias y potencialmente fatal, pero frecuencia baja | No inicio en situación aguda Alto Riesgo de arritmias Contraindicado en Sd QT congénito, cardiopatías, arritmias, alteración electrolíticas (hipomagnesemia o hipokalemia por diarrea o vómitos) | En situación aguda se puede discontinuar o tomar dosis infraterapéutica 2-4 semanas medir litemia. NOTA: el efecto del litio es a largo plazo, se podría discontinuar 14-30 días o reducir dosis. | |
| Valproico (VPA) | Ritonavir: Podría reducir niveles de VPA mediante inhibición mediante proteasas de CYP 450 sobre todo glucuronosiltransferasas que incrementa el metabolismo de VPA Lopinavir: podría reducir niveles plasmáticos y efectos terapéuticos de VPA | Moderado: Cloroquina puede disminuir el umbral convulsivo lo que puede antagonizar la acción de los antiepilépticos (mecanismo incierto) | No interacción | No interacción | NO No discontinuar en los que lo tomaban previamente Información discordante, en el grupo de Liverpool (tabla) aumento 38% niveles. En resto, reducción metabolismo. | No discontinuar pero no de elección en inicio agudo | |
| Carbamacepina (CBMZ) | VO 100-1200mg/d IV | CBMZ aumenta el metabolismo de LOP/r disminuyendo su acción antiretroviral y LOP/r disminuye el metabolismo de CBMZ via CYP450-3 A4 con aumento de niveles y toxicidad. | Moderado: cloroquina disminuye efecto de carbamazepine y puede aumentar el umbral convulsivo | NO interacción | Disminuye dosis de CBMZ via CYP450 | SI; CONTRAINDICADA Efectos adversos podrían continuar durante semanas | Discontinuar, no iniciar Si imprescindible disminuir dosis CBMZ |
| Lamotrigina | vo 25-100mg | Lopinavir y Ritonavir: disminuye niveles y efectos de lamotrigina aumentando su metabolismo en un 50%. Moderado: cloroquina disminuye efecto de lamotrigina y puede aumentar el umbral convulsivo NO interacción | Moderado: cloroquina disminuye efecto de lamotrigina y puede aumentar el umbral convulsivo | NO interacción | NO interacción | NO Podría aumentar el PR Efecto moderado | Podría necesitar subida de dosis 50% |
| Topiramato | VO | Topiramato puede disminuir el efecto del Lopniavir/Ritonavir mediante interacción CYP 450-3A4 | Moderado: cloroquina disminuye efecto de topiramato y puede aumentar el umbral convulsivo | NO interacción | NO interacción | NO | No discontinuar, SEGURO |
| ANTIDEPRESIVOS | |||||||
| Fármaco | Dosis habitual/ disponible parenteral | Interacción Lopinavir/ritonavir (LOP/r) | Interaccion Cloroquina (QC) | Interacción Hidroxicloroquina sulfato (HCQ) | Interacción Tocilizumab | Contraindicado | Aceptado con dosis reducida |
| Vortioxetina | Vo dosis 5-20mg | Lopinavir/Ritonavir aumenta niveles de vortioxetina por inhibición metabolismo CYP-450-2D6 | NO interacción | NO interacción | NO interacción | No contraindica pero ajuste de dosis En Drugs.com refieren Posible Sd serotoninérgico | Disminuir dosis de vortioxetina 50% |
| Desvenlafaxina | Vo 50-100mg | Lopinavir/Ritonavir aumenta niveles de venlafaxina mediante interacción CYP-450-3A4 Use caution/monitor. | NO interacción | NO interacción | NO interacción | No discontinuar si es necesario, potencial toxicidad aumentada, reducir dosis | Reducir dosis 50%, se puede usar con precaución. REDUCIR DOSIS |
| Venlafaxina | Vo 37,5-150mg | Lopinavir/Ritonavir aumentan niveles de venlafaxina mediante interacción CYP-450-3A4 metabolism. Ritonavir: Mayor interacción en metabolizadores lentos CYP-450-2D6 (7% caucásicos y 2% afroasiáticos) Podria aumentar niveles en un 20% y 70% en metabolizadores lentos 2D6. Lopinavir: aumento QTc | NO interacción Drugs.com advierte de discreto aumento QTc | Aumento QTc moderado Efecto aditivo. | NO interacción | No discontinuar si es necesario. Posible efecto arritmogénico vía efecto noradrenérgico o QTc | Reducir dosis 50%, se puede usar con precaución. REDUCIR DOSIS. |
| Duloxetina | Vo 30-120mg | Ritonavir pueden aumentar efecto duloxetina mediante interacción CYP-450-2D6 | Drugs.com advierte de discreto aumento QTc Podria aumentar niveles de duloxetina vía inhibición CYP2D6 No interacción | NO interacción | NO interacción | NO Podría producir mayor HTA, taquiarritmias y sd serotoninergico o noradrenérgico (raro) | NO precisa discontinuar, valorar bajar dosis si otros noradrenérgicos o inhibidores CYP 2D6 |
| Mirtazapina | Vo 7,5-45mg | Lopinavir aumenta niveles de mirtazapina via CYP3A4 y efecto sobre el QT aditivo Ritonavir eleva nieveles de mirtazapina via CYP3A4 1ª2, 2D6 y/o 3A4 El efecto eleva el 50% niveles de mirtazapina | Aumento QT leve. Efecto teórico y de escasa significación clínica | Aumento QT leve, efecto teórico y de escasa significación clínica | No interacción | NO. Vigilar excesivo efecto Mayor riesgo QT si sd congénito de QTlargo, cardiopatías, alteración hidroelectrolítica (hipokalemia, hipomagnesemia) Impredecible. | Se puede dar, pero REDUCIR DOSIS 50% Inicio en 3,25mg-7,5mg, máximo 15mg VIGILAR sedación y efecto respiratorio El efecto QT es dosis-dependiente |
| Sertralina | Vo 25-100mg | >Ritonavir aumentará dosis y niveles de sertralina por disminución del metabolismo via CYP450-3 A4. Aumenta 3 veces los niveles (200%) Lopinavir: aumenta QTc | Aumento QTc moderado | Aumento QTc moderado | NO interacción | NO Efectos aditivos con lopinavir/hidroxicloroquina. Mayor riesgo si sd congénito de QTlargo, cardiopatías, alteración hidroelectrolítica (hipokalemia, hipomagnesemia) Impredecible | Aumento Riesgo Sd serotoninérgico y QTc No contraindicado: vigilar toxicidad DISMINUIR DOSIS |
| Citalopram/ Escitalopram | Vo 5-30mg | Ritonavir aumenta los niveles citalopram interaccion via CYP3A4 Lopinavir: Aumento QTc | Aumenta QTc GRAVE Efecto aditivo | Aumenta QTc GRAVE Efecto aditivo | NO interacción | CONTRAINDICADO DOSIS DEPENDIENTE Además depresión respiratoria sobre todo personas mayores o gravedad. | CONTRAINDICADO o monitorizar ECG ALTO RIESGO muerte súbita, Torsade de pointes |
| ANSIOLÍTICOS Y BENZODIACEPINAS | |||||||
| Fármaco | Dosis habitual/ disponible parenteral | Interacción Lopinavir/ritonavir (LOP/r) | Interaccion Cloroquina (QC) | Interacción Hidroxicloroquina sulfato (HCQ) | Interacción Tocilizumab | Contraindicado | Aceptado con dosis reducida |
| Lorazepam o Lormetazepam | VO 0.25-1mg Vo | NO interacción | NO interacción | NO interacción | NO | NO Precaución por insuficiencia respiratoria | SI, precaución por insuficiencia respiratoria |
| Clorazepato | Vo, iv | Ritonavir puede aumentar efecto o nivel de Clorazepato vía inhibición metabolismo CYP450-3ª4 | NO interacción | NO interacción | NO interacción | NO PODRÍA AUMENTAR EFECTO SEDACIÓN precaución por insuficiencia respiratoria | Si, Disminuir dosis o usar alternativas UTILIZABLE CON CUIDADO SI NECESARIA LA VÍA PARENTERAL |
| Midazolam | 1-10 MG Vo, sc , iv | Ritonavir: Aumenta concentrac plasmáticas midazolamy aumenta riesgo sedación (inhibición metabolismo vía CYP3A4) Efecto grave con inhibidores de la proteasa. Oral o parenteral Midazolam disminuye efecto o nivel de ritonavir mediante transportador p-glicoprotein MDR1 | NO interacción | NO interacción | Moderado: podría disminuir nieveles de midazolam | SI ALTISIMO RIESGO DEPRESION RESPIRATORIA | NO: evitar Aumento sedación grave, precaución respiratoria SALVO EN UVI |
| Triazolam | Vo 0,125-0,25mg | Ritonavir Aumento concentrac plasmáticas de triazolam y riesgo sedación vía CYP 450 3A4 Efecto grave con inhibidores de la proteasa. Oral o parenteral | Moderado: efectos aditivos o sinérgicos sobre SNC sobre todo en personas mayores aumento de sedación/depresión respiratoria | NO interacción | Moderado: podría disminuir nieveles de triazolam | SI ALTISIMO RIESGO DEPRESION RESPIRATORIA | NO: evitar Aumento sedación grave, precaución respiratoria |
| Diacepam | Vo, sc, iv | Lopinavir/ritonavir aumentan efecto y nivel de Diacepam mediante vía CYP-450-3A4 | NO interacción | NO interacción | 4 | SI PODRÍA AUMENTAR EFECTO SEDACIÓN precaución por insuficiencia respiratoria | NO: evitar o diminuir dosis Aumento sedación grave, precaución respiratoria por aumento sedación/insuf resp |
| OTROS FÁRMACOS UTILIZADOS COMO ANSIOLÍTICOS/HIPNÓTICOS O PARA LA INQUIETUD O AGITACIÓN PSICOMOTRIZ | |||||||
| Fármaco | Dosis habitual/ disponible parenteral | Interacción Lopinavir/ritonavir (LOP/r) | Interaccion Cloroquina (QC) | Interacción Hidroxicloroquina sulfato (HCQ) | Interacción Tocilizumab | Contraindicado | Aceptado con dosis reducida |
| Trazodona | Vo /iv 25-100mg como inductor del sueño Ampollas 100mg, comp 100mg | Trazodona disminuye el efecto o nivel de ritonavir mediante interaccion con el transportador p-glycoprotein (MDR1) Ritonavir aumenta el nivel o efecto de trazodona mediante interaccion metabolismo CYP-450-3A4 pero podría ajustarse las dosis | Aumenta QT: moderado Puede producir arritmias y potencialmente fatal. Mayor riesgo depresión respiratoria Contraindicado en Sd QT congénito, cardiopatías, arritmiaz, alterac electrolíticas(hipomagnesemia o hipokalemia por diarrea o vómitos | Aumenta QT pero el efecto es leve o clínicamente no significativo a dosis 25-50mg | NO interacción | NO contraindica. Se puede usar con reducción de dosis. Útil vía oral o iv. Útil como inductor del sueño. Precaución en Insuficiencia respiratoria severa. | Con reducción de dosis de inicio a 25mg podría usarse. REDUCCIÓN DOSIS 50-75% |
| Gabapentina | VO 100-1200mg | No interacciona | Moderado. Cloroquina puede disminuir la efectividad de gabapentina | NO interacción | NO interacción | No Útil en ansiedad, insomnio, y agitación en demencia puede ser de elección | Elección vía oral y síntomas leves o moderados |
| Pregabalina | Vo 25-100mg | No interacción | Moderado. Cloroquina puede disminuir el umbral convulsivo | NO interacción | NO interacción | NO. Útil en ansiedad, insomnio, y agitación en demencia puede ser de elección | Elección vía oral y síntomas leves o moderados |
| Leyenda: vo Vía oral IV vía intravenosa, IM vía intramuscular. mg miligramos QTC Intervalo QT corregido | |||||||
Resultados:
Al contrario que Lopinavir/ritonavir, Remdesivir (empleado en Unidades de Cuidados IntensivosUCI- solo interacciona de manera significativa con: Carbamazepina, Oxcarbamazepina (moderado), Fenobarbital, Fenitoína, Primidona, pudiendo disminuir el efecto del remdesivir.
Tocilizumab tampoco presenta gran problema con prácticamente ninguno de los psicofármacos de uso común, salvo con carbamazepina (tocilizumab disminuye nivel y efecto de la carbamazepina vía CYP450, por lo que podría ser necesario aumentar dosis de carbamazepina, según los niveles sanguíneos obtenidos, por lo que se recomienda monitorizar niveles en sangre).
Tocilizumab también interacciona de manera significativa con midazolam y triazolam pudiendo disminuir los niveles de estos fármacos.
La siguiente tabla resume las interacciones más significativas de lopinavir/ritonavir, cloroquina e hidroxicloroquina sulfato con los psicofármacos más comunes de uso en personas mayores. Las dosis recomendadas están dirigidas a personas mayores.
Conclusiones:
Recomendaciones sobre la adecuación de la prescripción de psicofármacos en personas mayores afectas por coronavirus (COVID-19) y tratadas con algunas de las medicaciones experimentales (lopinavir/ritonavir, hidroxicloroquina/cloroquina, tocilizumab/remdesivir) que presentasen previamente trastornos psicóticos o los inicien durante la estancia hospitalaria o la enfermedad aguda.
Haloperidol, risperidona y quetiapina, fármacos habitualmente utilizados para esta indicación, están contraindicados en el contexto de los tratamientos experimentales para el COVID-19. Tienen alto riesgo de reacciones adversas mediadas por el incremento del intervalo QTc además de interacciones a nivel de citocromos con potenciales reacciones adversas graves. NO SE RECOMIENDA SU UTILIZACIÓN.
- En la situación de infección respiratoria aguda COVID19, de personas mayores que tuvieran previamente un trastorno psicótico estable, bien controlado con medicación oral, pero que precisen por situación urgente tratamiento con lopinavir/ritonavir, hidroxicloroquina o tocilizumab.
Si el tratamiento previo está contraindicado tratar de cambiar por una de las siguientes opciones:- Si ansiedad, insomnio, incluso agitación en psicosis se pueden recomendar, de primera elección, gabapentina o pregabalina. Con reducción de dosis entre 50 y 75% se podrían usar mirtazapina (3,2515mg) o trazodona (25-50mg).
- Si es imprescindible una benzodiacepina, por dependencia previa, se podría usar loracepam siempre que no exista insuficiencia respiratoria aguda grave con vigilancia de los efectos sobre la depresión respiratoria
- Si es necesario un antipsicótico de perfil sedante, se podría utilizar Olanzapina 2,5-7,5mg/dia. Existe presentación oral, intramuscular (indicación preferente si vía parenteral necesaria) y en circunstancias excepcionales intravenosa. Dosis máxima 15mg/día.
- Si es necesario un antipsicótico de perfil incisivo, se podría recomendar Aripiprazol a dosis reducidas, vía oral (perfil de efecto activador, se recomienda para trastornos psicóticos graves de predominio diurno). Existe presentación oral en solución si disfagia. Existe presentación intramuscular si la vía oral no estuviera disponible. Existe administración intramuscular de liberación rápida para rescates en presentación de 7,5 mg, se podría empezar por 2,5mg y ver respuesta.
- En última opción se podría recomendar Paliperidona, teniendo en cuenta que la dosis de inicio de 3mg es alta para pacientes frágiles o con demencia. Podría utilizarse en síntomas psicóticos refractarios que precisen dosis altas. Existe posología vía oral.
- Recomendaciones para la elección de antipsicótico en el tratamiento de personas de edad avanzada sin síntomas psicóticos previos, que desarrollan síntomas psicóticos en el curso de la infección aguda por coronavirus- COVID 19 con o sin ingreso hospitalario.
NOTA: Descartar síndromes geriátricos tratables como estreñimiento, deshidratación (manejo cuidadoso debido al riego de edema intersticial), dolor, ansiedad, u otros.
NOTA para insomnio o ansiedad: el propio tratamiento con lopinavir/ritonavir puede producirlos.- Si ansiedad, insomnio, o inquietud psicomotriz el tratamiento de elección serían gabapentina o pregabalina como primera elección. Inicio de dosis en 100mg-300mg de gabapentina y 25 de pregabalina. Con reducción de dosis entre 50 y 75% se podría usar mirtazapina (3,25-15mg) o trazodona (25-50mg).
- Si es imprescindible una benzodiacepina, lorazepam (0.5-1mg) o lormetazepam (0.5-2mg) con vigilancia de la insuficiencia respiratoria. Si necesidad de tratamiento parenteral, clorazepato a dosis reducidas con vigilancia de la situación respiratoria
- Si insomnio el tratamiento de elección podrían ser lorazepam (0.5-1mg) o trazodona (25mg), con precaución por el efecto respiratorio.
- Si síntomas psicóticos claros, aripiprazol (perfil más incisivo, administración diurna, dosis de inicio 15mg), olanzapina (perfil más sedante, administración nocturna, dosis de inicio 2,5mg) o paliperidona (oral, tercera elección, de rescate, aunque la dosis inferior de 3mg puede ser alta en determinados pacientes vulnerables). Si existe necesidad de tratamiento de administración parenteral, olanzapina o aripiprazol intramuscular con ajuste de dosis según respuesta.
- Recomendaciones para el tratamiento de la depresión con síntomas psicóticos en personas de edad avanzada y tratamiento específico para infección por COVID 19.
- Antidepresivos. En los trastornos depresivos con síntomas psicóticos, la suspensión brusca del antidepresivo puede ocasionar una recidiva severa del mismo por lo que se aconseja cambiar la prescripción a alguno de los fármacos que tienen menos posibilidad de interacción: duloxetina, vortioxetina, o sertralina temporalmente hasta la suspensión del tratamiento antirretroviral. Si asocian insomnio o ansiedad, manejar con mirtazapina a dosis reducidas al 50% para evitar otro fármaco. Si ya tomaban mirtazapina, reducir dosis un 50%. Si están en tratamiento con venlafaxina/desvenlafaxina, se recomienda reducción de dosis al menos al 50% y vigilar efectos noradrenérgicos, serotoninérgicos y aparición de complicaciones cardiovasculares: hipertensión arterial o taquiarrimias (fibrilación auricular).
- Si precisan o están en tratamiento con estabilizadores del estado de ánimo: valorar efecto arritmogénico de litio o valproato. Se recomienda reducir dosis de litio al menos al 50% y/o mantener dosis de valproico. Mantener estos tratamientos y ajustar la dosis. Cambio de la prescripción si el fármaco habitual está contraindicado.
- Demencia y Síntomas Psicóticos.
En principio, los pacientes con demencia leve-moderada o no diagnosticada, podrían ser candidatos a tratamiento con tratamiento específico con antirretrovirales, y estarían en riesgo de exacerbación de trastornos de conducta o desarrollo de delirium intrahospitalario tanto por la propia enfermedad como por el aislamiento y el perfil de efectos secundarios.- Para el insomnio o ansiedad se podrían utilizar gabapentina (inicio 100-300mg) o pregabalina (inicio 25mg), lorazepam (inicio 0,5mg). Con reducción de dosis entre 50 y 75% se podría usar mirtazapina (3,25-15mg) o trazodona (25-50mg).
- Para los trastornos psicóticos, podrían utilizarse aripiprazol (primera elección, perfil incisivo y activador, diurno, dosis de inicio 1-5mg) olanzapina (primera elección perfil sedante, nocturno, dosis de inicio 2,5-5mg), paliperidona solo de rescate si son necesarias dosis altas y la vía oral está disponible (tercera elección, la dosis inferior de 3mg podría ser excesiva en pacientes muy vulnerables, o de bajo peso). Si es preciso tratamiento vía parenteral se podría utilizar dosis reducidas de aripiprazol intramuscular de liberación rápida (inicio dosis 2,5mg, que es un tercio de la dosis de 7,5mg de liberación rápida intramuscular) u olanzapina intramuscular (dosis de inicio 1,25mg) en primer lugar y, en circunstancias excepcionales, intravenosa si es preciso.
Autores:
- Esteve Arríen, Ainhoa. Médico especialista en Geriatría. Sección de Geriatría. Hospital Universitario Infanta Leonor. Madrid.
- Luis Agüera Ortiz. Médico especialista en Psiquiatría. Hospital Universitario Doce de Octubre. Madrid.
- Sagrario Manzano Palomo. Médico especialista en Neurología. Servicio de Neurología. Hospital Universitario Infanta Leonor. Madrid.
Referencias:
- Lai CC, Shih TP, Ko WC, Tang HJ, Hsueh PR. Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) and coronavirus disease 2019 (COVID19): The Epidemic and the Challenges. Int J Antimicrob Agents 2020; 55(3): 105-924. DOI: 10.1016/j.ijantimicag.2020.105924
- Gautret P, Lagier JC, Parola P, et al. Hydroxychoroquine and azithromycin as a treatment of COVID 19: results of an open-label non-randomized trial. INt Journal of antimicrobial agents- In press March 2020. DOI:10.1016/j.ijantimicag.2020.105949
- Agüera-Ortiz L, Moriñigo-Dominguez A, Olivera-Pueyo J, Pla-Vidal J, Azanza JR. Documento de la Sociedad Española de Psicogeriatría sobre el uso de antipsicóticos en personas de edad avanzada. Psicogeriatría 2017; 7 (Supl 1): S1-S37
- Sociedad Española de Psicogeriatría, 2020. Documento de la Sociedad Española de Psicogeriatría sobre el Uso de Antipsicóticos en Personas de Edad Avanzada. Online. Disponible en file:///C:/Users/porti/Downloads/Documento%20SEPG%20antipsicoticos.pdf (última consulta 23.3.2020)
- Agüera-Ortiz LF. Consenso de la Sociedad Española de Psicogeriatría sobre la depresión en el anciano. 2ª Edición. Barcelona, 2020. ISBN 978-84-09-13470-0
- Angora-Cañego R, Esquinas-Requena JL, Agüera-Ortiz L. Guía de selección de psicofármacos en el anciano con patología médica concomitante. Psicogeriatría 2012; 4(1): 1-19
- Khorassani F, Saad M. Intravenous Olanzapine for the Management of Agitation: Review of the Literature. Annals of Pharmacotherapy; 53(8):853-859 DOI: 10.1177/1060028019831634 journals.sagepub.com/home/aop
- Herramienta online de interacciones medicamentosas de www.drugs.com (Wolters Kluwer Health, American Society of Health-System-Pharmacists, Cerner Multum e IBM-Watson Micromedecs) Disponible en www.drugs_interactions.html
- University of Liverpool. Interactions with experimental COVID-19 Therapies. Published in www.covid19-druginteractions.org Vestion 20-march 2020 (last update) (última consulta 22.Marzo.2020)
- Herramienta online de interacciones medicamentosas de Medscape disponible en https://reference.medscape.com/drug-interactionchecker (última consulta 22.Marzo.2020)
- Documento del Ministerio de Sanidad Actualización Nº 55.Enfermedad por el Coronavirus (COVID-19) 25.3.2020. Disponible en https://www.mscbs.gob.es/en/profesionales/saludPublica/ccayes/alertasActual/nCovChina/documentos/Actualizacion_55_COVID-19.pdf (última consulta 25.Marzo.2020)
- Hereu P, Vallano A, Uso de antipsicóticos en pacientes con demencia. Revista Española de Geriatría y Gerontología 2011;46(1):50-53 DOI: 10.1016./j.regg.2010.11.003
- Hereu P, Vallano A, Uso de antipsicóticos en pacientes con demencia. Revista Española de Geriatría y Gerontología 2011;46(1):50-53 DOI: 10.1016./j.regg.2010.11.003
Guía de revisión de la medicación en Atención Primaria
Algoritmo de retirada de BZD e hipnóticos-Z

Tomado de CADIME.Benzodiazepinas: riesgos y estrategias para su retirada. BTA 2014; 29(2)
- Cambiar la medicación a la dosis diaria equivalente de diazepam. Tomar la dosis por la noche preferentemente.
- Reducir la dosis de diazepam entre 2 y 2,5 mg cada 15 días. Si aparecen síntomas de abstinencia mantener la dosis hasta que desaparezcan (evitar volver a subir la dosis).
- En caso necesario realizar reducciones quincenales de dosis aún menores. Es mejor que la retirada sea demasiado lenta que demasiado rápida. El tiempo necesario para llegar a la suspensión completa puede variar desde 4 semanas hasta más de un año.
| Hipnóticos: dosis equivalentes a 5mg de diazepam | ||
| Marcas comerciales | Semivida de eliminaciOn (h)* | Dosis equivalentes aproximadas a 5 mg diazepam** |
| BZD Acción corta | ||
| Bentazepam (Tiadipona®) | 2,2-4,5 | 12,5 mg |
| Brotizolam (Sintonal®) | 4-8 | 0,5 mg |
| Triazolam (Halcion®) | 1,5-5 | 0,25 mg |
| BZD Acción corta | ||
| BZD Accion Intermedia | ||
| Alprazolam (EFG, Trankimazin®) | 12-15 | 0,5 mg |
| Bromazepam (Lexatin®) | 8-32 | 3-6 mg |
| Flunitrazepam (Rohipnol®) | 15-24 | 0,5-1 mg |
| Loprazolam (Somnovit) | 4-15 | 0,5-1 mg |
| Lorazepam (EFG, Orfidal®, Idalprem®) | 10-20 | 0,5-1 mg |
| Lormetazepam (EFG, Loramet®, Noctamid®) | 10-11 | 0,5-1 mg |
| BZD Acción Larga | ||
| Clobazam (Noiafren®) | 10-50 | 10 mg |
| Clorazepato dipotasico kTranxilium®) | 30-100 | 7,5 mg |
| Diazepam (EFG, Valium()) | 30-100 | 5 mg |
| Flurazepam (Dormodor®) | 47-100 | 7,5-15 mg |
| Ketazolam (Marcen®, Sedotime®) | 50-100 | 7,5 mg |
| Hipnóticos-Z | ||
| Zaleplon (Sonata®) | 1,3 | 10 mg |
| Zolpidem (EFG, Stilnox®, Dalparan®) | 2,4-3,2 | 10 mg |
| Zopiclona (Limovan®, Datolan®, Siaten®, Zopicalma®) | 3,5-6 | 7,5 mg |
| Tomado de CEVIME ¿Cómo prescribimos hipnóticos?. Cuestiones a tener en cuenta. INFAC 2005; 13(6) | ||
Intervenciones no farmacológicas para personas que demanden asistencia por síntomas de ansiedad y/o depresión
Disponible en los siguientes enlaces:
- http://www.farmaciaatencionprimariasevilla.es/index.php?option=com_content&view=article&id=60&Itemid=298)
- http://10.232.72.144/portalugcfarmaciasevilla/index.php/areafarmaoterapeutica/ansioliticos-sedantes-e-hipnoticos/515-intervenciones-no-farmacologicas-para-personas-que-demanden-asistencia-por-sintomas-de-ansiedad-yo-depresion
Opioides en dolor crónico no oncológico
Los tratamientos farmacológicos con opioides en el dolor crónico no oncológico deben reservarse cuando las medidas no farmacológicas han fallado y no se muestran efectivos los medicamentos incluidos en anteriores escalones de la escalera terapéutica de la OMS o sus asociaciones.
Su indicación requiere una valoración detenida del dolor. Las recomendaciones en relación a esta valoración en las guías de práctica clínica que hemos seleccionadas de referencia son las siguientes:
- Se comprobará que el paciente cumple criterios de dolor crónico de origen musculoesquelético.
- La evaluación clínica completa se podrá realizar a lo largo de varios contactos clínicos y de forma compartida por el personal médico y de enfermería.
- Se realizará evaluación completa con datos específicos para evaluación del síndro¬me doloroso y deberá incluir:
- Cronología (mañana-noche, reposo-movimiento, continuo-intermitente) y evolución.
- Intensidad: EVN o Escala Visual Analógica (EVA) o escalas adaptadas para pa¬cientes con discapacidad intelectual o deterioro cognitivo. En estos pacientes se recomienda el uso de la escala de expresión facial de Wong-Baker.
- Localización e irradiación.
- Síntomas acompañantes.
- Factores que lo modifican (movimiento-reposo, calor-frío, medicación).
- Cualidad del dolor (penetrante, punzante, opresivo).
- Tipo neurofisiológico: nociceptivo, neuropático o mixto. Ante la sospecha de dolor neuropático, utilizar cuestionario ID-PAIN.
- Repercusión sobre la capacidad funcional subjetiva: actividades de la vida diaria, laboral, de ocio y el patrón de sueño, preguntando sobre la interferencia en estas áreas. Si se considera necesario, se puede emplear la escala BPI-SF.
Los opioides solo se recomiendan como tercer escalón en dolor nociceptivo. En este caso, el opioide de elección es la morfina, aunque los opioides fuertes más utilizados son fentanilo y más recientemente oxicodona. Entre los opioides débiles, están tramadol, codeína. De ellos, tramadol es el más consumido. Estos llamados opioides débiles no están exentos de problemas de seguridad: en dos estudios observacionales de publicación reciente, el consumo de tramadol, comparado con el de AINE, se asoció a una mortalidad 1,6 a 2,6 veces más alta sobre todo en pacientes con infección y en pacientes con enfermedad respiratoria.
En dolor neuropático, como tercera línea, se recomienda tramadol, pero sólo como medicación de rescate si el dolor no se controla con medicamentos de 2ª línea. No se recomienda su uso crónico, iniciándolo con dosis de 50 mg/8 h. Es este supuesto, los tratamientos de tercera línea son alternativas distintas a los opioides: lidocaína al 5% en forma de apósitos adhesivos, capsaicina tópica, como crema 0,075% o parches de capsaicina tópica (8%) (requieren especial control por profesionales familiarizados con su uso). Si el dolor no se controla con estos medicamentos, y de acuerdo a la modesta eficacia demostrada por los opioides, debe considerarse la derivación a una Unidad de Tratamiento del Dolor (UTD) para valoración de técnicas intervencionistas.
El tratamiento con opioides requiere de un periodo de prueba y solo debería continuarse con una evaluación objetiva de su efectividad en términos de mejora en la funcionalidad, la calidad de vida y el dolor (no solo en la percepción del dolor) durante este periodo.
Se recomienda que el uso de opioides en personas mayores se realice con unas precauciones adecuadas: uso de dosis de inicio más bajas, titulación más lenta, monitorización más frecuente y deshabituación a las benzodiacepinas o reduc¬ción de la dosis si no se pueden abandonar.
Tras una primera comprobación de efectividad se procederá a ajustar la dosis y manejar los efectos secundarios evitables, como el estreñimiento.
Acuerdo con el paciente: Antes de iniciar el tratamiento se recomienda acordar con el paciente los resultados esperados, pactando la retirada si no se consiguen. Las guías de práctica clínica aconsejan como mejoría mínima clínicamente relevante de dolor y/o la funcionalidad, al menos un 30 %, respecto del estado basal. En los pacientes en los que el dolor afecte al sueño, la mejora del sueño se puede considerar un resultado valorable.
Duración del tratamiento de prueba: si el paciente tiene dolor constante, el tratamiento de prueba debe durar una o dos semanas. Si el paciente tiene dolor intermitente, el tratamiento de prueba debe ser los suficiente largo para permitir observar el efecto de los opioides en dos o tres episodios de dolor.
Elección de la forma farmacéutica y titulación. Cuando sea posible, la utilidad de los opioides debe explorarse prescribiendo un tratamiento corto (1-2 semanas) de un opioide de acción rápida. Durante el periodo de titulación de la dosis se recomiendan aumentos semanales hasta alcanzar la dosis mínima eficaz con buena tolerancia.
Si se requiere un opioide débil, usar codeína. Si se requiere un opioide fuerte, morfina.
Acordar con el paciente que explore diferentes dosis dentro de un rango específico; por ej., 5-10 mg de morfina. Si la reducción del dolor que hemos definido como mínima no se alcanza con una dosis de 20 mg de morfina de liberación rápida, es posible que los opioides no vayan a ser efectivos a largo plazo. Si se consigue esta mínima respuesta se puede proceder a incremento de dosis e ir valorando la mejoría que se consigue.
Se recomienda llevar a cabo una titulación paulatina de la dosis hasta alcanzar la mínima dosis eficaz tolerada con una formulación de liberación inmediata. En algunos pacientes, como los de edad avanzada, se recomiendan dosis iniciales más bajas o incrementos más lentos de dosis durante el periodo de titulación.
El paso a formas farmacéuticas de liberación modificada necesita previamente alcanzar la dosis mínima eficaz. Tras ello, se debería monitorizar, al menos dos veces, por lo que serían necesarias 1-3 semanas adicionales.
Monitorización por el paciente: El paciente, contando con su cuidador, debería llevar un diario durante el periodo de prueba: registrar dos veces al día la intensidad del dolor (EVN o EVA), el sueño, nivel de actividad y los cambios con el tratamiento. Tendría que anotar todas las dosis registradas y los efectos secundarios. Si no fuera posible esta automonitorización, el equipo que le atiende debería programas las llamadas de seguimiento con este fin.
El paciente se debería revisar a las cuatro semanas del inicio de la prueba. Si el opioide no aporta beneficio, se debería dejar constancia en la historia las razones: falta de eficacia, efectos adversos intolerables. En esta situación es poco probable que vaya a funcionar a largo plazo. El medicamento debería retirarse.
Hay escasa evidencia de que un opioide sea más efectivo que otro o produzca menos efectos secundarios. Solo parecería razonable, desde el punto de vista teórico, cambiar de opioide si el primero es efectivo, pero los efectos adversos no son tolerables.
La frecuencia de revisión dependerá de la efectividad del tratamiento, de la frecuencia de efectos adversos, de la planificación de otras intervenciones para mejorar el dolor (por ej. Una cirugía) o de la sospecha de problemas con el uso de opioides.
Cuando el régimen es estable y el paciente comunica una mejora sustancial de los síntomas, utiliza dosis bajas y no hay preocupación por el sobre uso, la revisión debería ser entre los 3-5 meses.
Se recomienda considerar reducción de la dosis a pauta intermitente o vacaciones de tratamiento para comprobar que el tratamiento que se está prescribiendo es apropiado clínicamente y beneficioso.
Cuando no sea necesario, se recomienda retirar el tratamiento (ver más adelante).
- En general, los opioides se deberían prescribir de forma aguda; nunca para largos periodos de tiempo.
- Si se ha comprobado que el tratamiento es efectivo para un paciente individual y se dispone de un sistema robusto para monitorizar su uso individual, se podría prescribir para un corto espacio de tiempo.
- Se recomienda revisar la prescripción de opioides al alta.
- Tratar el dolor de manera, segura, efectiva y simple (fórmulas de liberación retardada frente a dosis frecuentes).
- Utilizar un solo opioide en lugar de asociaciones.
- La morfina oral es el opioide de elección. Si no es posible utilizar la vía oral (o insuficiencia renal), se recomienda fentanilo transdérmico.
- Utilizar la vía oral siempre que sea posible. Los parches solo se deben usar si la vía oral no es utilizable y si la dosis de analgesia es estable.
- Utilizar siempre la dosis más baja posible. Nunca por encima de 90 mg/día equivalente a morfina.
- Es importante reducir o retirar el tratamiento si:
- El medicamento no está provocando mejora del dolor y la funcionalidad.
- El dolor se ha resuelto
- El paciente experimenta efectos adversos.
- Hay pruebas de que el paciente está derivando el medicamento a otras personas
Se necesita una retirada gradual para evitar síndrome de abstinencia.
La retirada puede pautarse disminuyendo un 10% en una o dos semanas. En algunos pacientes puede ser mucho y puede necesitar reducción de un 5% cada 4 semanas. Puede que se necesite que la retirada sea más lenta a medida que la dosis vaya disminuyendo.
La retirada puede pararse, pero no se aconseja revertirla nunca.
En los pacientes que usan dosis superiores al equivalente de 90-100 mg/día de morfina de cualquier opioide y no ha sido posible reducir la dosis, es recomendable consultar con profesionales vinculados a las Unidades de Tratamiento del Dolor (UTD) por el riesgo de dependencia.
| EQUIVALENCIA APROXIMADA DE OPIOIDES | |||||
| Morfina oral | 10 mg | 30-60 mg | 90 mg | 120-150 mg | 200 mg |
| Morfina parenteral | 10-20 mg | 30 mg | 40 mg | 80 mg | |
| Fentanilo transdérmico (a) | 12 mcg/h | 25 mcg/h | 50 mcg/h | 75 mcg/h | 100 mcg/h |
| Oxicodona | 10 mg | 20 mg | 60 mg | 80 mg | 160 mg |
| Hidromorfona (b) | 8 mg | 6-12 mg | 18 mg | 24-30 mg | 40 mg |
| Buprenorfina parenteral | 0,3-0,6 mg | 0,9 mg | 1,2 mg | ||
| Buprenorfina transdérmica | 35 mcg/h | 52,5 mcg/h | 70 mcg/h | 2*70 mcg/h | |
| Buprenorfina sublingual | 0,4-0,8 mg | 1,2 mg | 1,6 mg | 3,2 mg | |
| Tapentadol (**) | 100 mg | 75-150 mg | 225 mg | 300-375mg | |
| Codeína | 60 mg | 360 mg | |||
| Tramadol | 100 mg | 250 mg | |||
Referencias:
- Proceso Asistencial Integrado. DOLOR crónico no oncológico https://juntadeandalucia.es/export/drupaljda/salud_5af1956f88676_dolor_cronico_julio_2019.pdf
- University of Michigan Health System. Managing Chronic Non-terminal Pain in Adults Including Prescribing Controlled. In press. Substances.; 2017 :https://www.med.umich.edu/1info/FHP/practiceguides/pain/pain.pdf
- Uso seguro de opioides en pacientes de situación terminal: guía de práctica clínica: https://juntadeandalucia.es/export/drupaljda/salud_5af19569bb50c_gpc_opioides_terminales.pdf
- Prácticas seguras para el uso de opioides en pacientes con dolor crónico. Madrid: Ministerio de Sanidad, Servicios Sociales e Igualdad; 2015. https://www.seguridaddelpaciente.es/resources/documentos/2015/USO%20DE%20OPIOIDES%202015%20%20Accesible.pdf
- Palliative care for adults: strong opioids for pain relief. NICE. Clinical guideline [CG140]. 2012. Updated 2016. https://www.nice.org.uk/guidance/cg140/resources/palliative-care-for-adults-strong-opioids-for-pain-relief-pdf-35109564116677
- A guide to deprescribing opioids. Desprescribing Resources. Primary Health Tasmania. Mayo 2016. https://www.primaryhealthtas.com.au/wp-content/uploads/2018/09/A-Guide-to-Deprescribing-Opioids-2019.pdf
- Managing of chronic pain. SIGN 136. August 2019.
- Dorset Opioid Prescribing for Chronic Pain: Resource Pack 2018. Medicines Optimisation Team. Dorset Clinical Commissioning Group. NHS.
Cálculo carga anticolinérgica.
No existe una escala única de referencia y fácil de utilizar en la práctica clínica. La herramienta “Anticholinergic Burden Calculator” (“ABC Calculator”), desarrollada en Andalucía, permite el cálculo simultáneo de 9 escalas anticolinérgicas y del Drug Burden Index (DBI), esta última tiene en cuenta la dosis y también los fármacos sedantes.
La calculadora es gratuita, de libre acceso previo registro (https://chronic-pharma.com// ), y se puede utilizar en formato web y app. Su uso es muy intuitivo, aunque es aconsejable familiarizarse con la herramienta con anterioridad.
Pasos a seguir:
- La primera vez que se accede, tenemos que registrarnos en la aplicación. Para ello iremos a “MY ACCOUNT” y seguiremos las instrucciones.
- A continuación, desde la pantalla de inicio pulsamos CALCULATE. Nos aparecerá la siguiente pantalla en la que tenemos que ir seleccionando los medicamentos desde un menú (el nombre del medicamento está en inglés) y clicar el botón correspondiente para pasarlo a la pantalla de la derecha, que es desde donde opera la calculadora.
- A continuación, pulsamos, el botón Calculate.
Nos aparecerá el cálculo de resultados tal como se ve en la siguiente pantalla, que muestra los siguientes datos: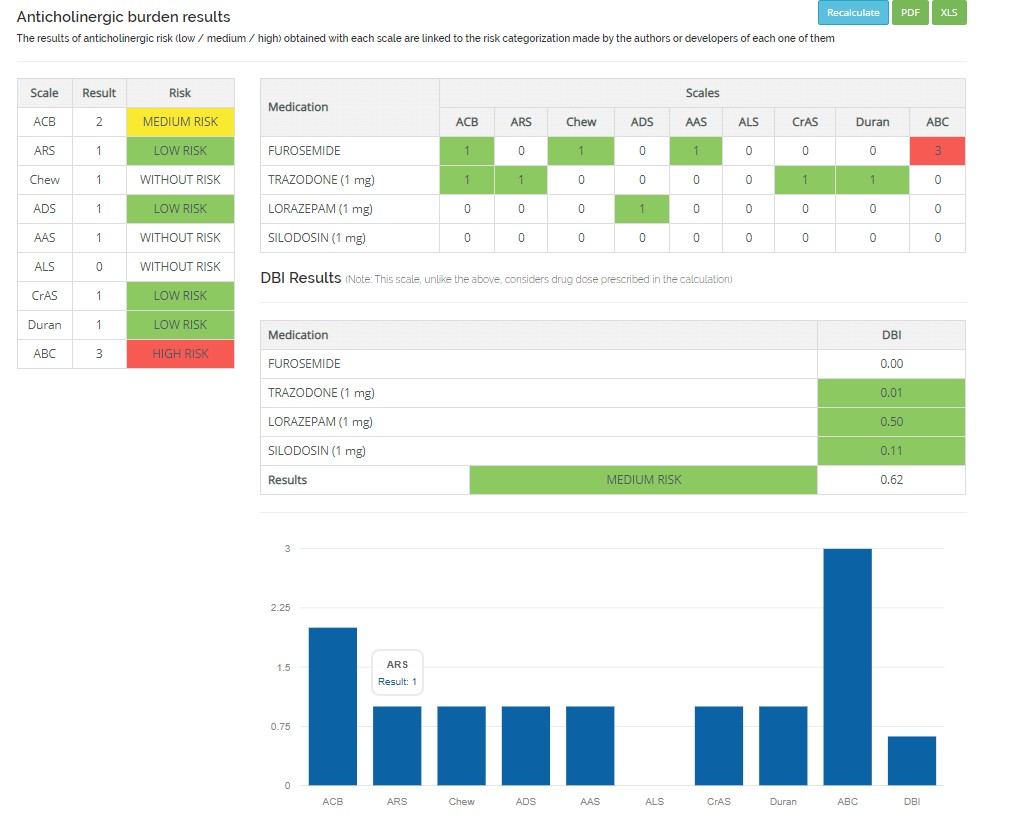
- El cuadro de la izquierda, que señalamos con una línea morada, resume los resultados:
- la columna Scale, describe las 9 escalas empleadas en el cálculo de riesgo: ACB, ARS, CHew, ADS, CrAs, Duran y ABC.
- La segunda columna Result, muestra la suma total de puntos de cada escala
- La tercera Risk, muestra la categoría de riesgo que asigna cada escala, utilizando un código de colores: no riesgo (blanco), bajo (verde), medio (amarillo) y alto) rojo)
- El cuadro de la derecha muestra la información anterior desagregada por medicamentos.
- Bajo el anterior, se muestran los resultados de las escala DBI, que tiene en cuenta la dosis de medicamentos.
- Por último, la gráfica, resumen todo lo anterior en diagrama de barras
- El cuadro de la izquierda, que señalamos con una línea morada, resume los resultados:
Estimación de tiempo necesario para el cálculo: Para un paciente con 10 medicamentos, hemos encontrado 4 en la calculadora, en un tiempo de 3 minutos. Tras seleccionar los fármacos que entrarán a formar parte del cálculo, el resultado que nos muestra la aplicación es el siguiente. Sólo FUROSEMIDA, en base a la escala ABC se identifica como de alto riesgo de efecto anticolinérgico.
La calculadora como aplicación APP se puede descargar desde la pantalla de inicio. De momento sólo existe en versión para Android.
Recomendaciones en el abordaje terapéutico del paciente con enfermedad pulmonar obstructiva crónica.
A continuación, se recogen las recomendaciones de tratamiento de los pacientes con EPOC extraídas de guías de práctica clínica que cumplen criterios de calidad metodológica (según cuestionario AGREII) y con una antigüedad menor de 5 años: guía NICE 2019, GOLD 2019 y GesEPOC 2017.
La Guía GesEPOC, si bien establece una clasificación por fenotipos, los criterios de inclusión de los ensayos clínicos no se basan en esta clasificación. Por lo tanto, no hay evidencia para guiar la selección de medicamentos por fenotipos.
Recomendaciones
- Primera etapa: Utilizar broncodilatadores de acción corta (SABA o LAMA) en las etapas iniciales de la enfermedad (NICE, GOLD).
- Segunda etapa: Si no hay control de síntomas y el paciente sufre exacerbaciones:
- Recomendación NICE: Indicar LABA+LAMA o LABA+ Corticoides Inhalados (CI) (si existe componente asmático).
- Recomendación GOLD: Indicar tratamiento según grupo de severidad de EPOC: LABA o LAMA (grupo B), LAMA (grupo C), LAMA o LAMA+LABA o LABA+CI (grupo D).
- Tercera etapa: Si persiste la falta de control de síntomas, indicar triple terapia LABA+LAMA+CI (NICE, GOLD). Revisar a los 3 meses y mantener el CI si ha habido mejoría de los síntomas. En caso contrario, volver a LABA+LAMA (NICE).
- La triple terapia debe iniciarse una vez descartados otras posibles causas de empeoramiento de la enfermedad como la insuficiencia cardíaca o cuadros de ansiedad (NICE).
- Si la adición del CI a la doble terapia de LABA+LAMA no origina una mejoría de los síntomas tras 3 meses de tratamiento, ir reduciendo la dosis de CI, manteniendo la misma dosis de los broncodilatadores de larga duración, reduciendo cada seis semanas y continuando cada 2 semanas (NICE).
- Cuarta etapa: Si no se alcanzara el control de los síntomas, estos pacientes podrían ser candidatos a iniciar tratamiento con teofilina, y en aquellos con exacerbación recurrente, con roflumilast o azitromicina (NICE, GOLD).
- No se recomienda el uso de corticoides orales (CO) de forma crónica (NICE, GOLD). El CO de elección es prednisolona 30 mg/día durante 5 días. Su uso durante periodos prolongados debería ir asociado a un tratamiento preventivo de la osteoporosis, especialmente en mayores de 65 años (NICE).
- La azitromicina es el antibiótico del que se dispone de una mayor evidencia en casos de exacerbaciones de EPOC. Su indicación debe realizarse una vez descartada una posible prolongación del intervalo QT así como el análisis de pruebas hepáticas. Revisar el tratamiento cada 3-6 meses (NICE).
- La teofilina sólo debería indicarse en caso de fracaso con la terapia inhalada. Debe utilizarse con precaución en ancianos debido a los cambios en la farmacocinética y al riesgo incrementado de comorbilidades y de interacción con otros medicamentos, como macrólidos o fluorquinolonas. Requiere monitorización de niveles plasmáticos (NICE).
- No usar de forma rutinaria mucolíticos. Su uso se mantendría sólo en casos de constatar mejoría de la tos crónica con producción de esputo (NICE, GOLD).
- No se recomienda el uso de alfa o betacarotenos ni de antitusígenos (NICE, GOLD).
Referencias:
- NICE Guideline. COVID-19 rapid guideline: community-based care of patients with chronic obstructive pulmonary disease (COPD). Actualizado a 9 de abril de 2020. Disponible en: www.nice.org.uk/guidance/ng168.
- NICE Guideline. Chronic obstructive pulmonary disease in over 16s: diagnosis and management Actualizado a julio de 2019. Disponible en: https://www.nice.org.uk/guidance/ng115/chapter/Recommendations#managing-stable-copd
- UpToDate. Stable COPD: overview of management. Actualizado a 16 de abril de 2020. Disponible en: https://www.uptodate.com/contents/stable-copd-overview-of-management?search=EPOC%20COVID%20tratamiento&source=search_result&selectedTitle=2~150&usage_type=default&display_rank=2
- SEPAR. Guía Española de la Enfermedad Pulmonar Obstructiva Crónica (GesEPOC) 2017. Tratamiento farmacológico en fase estable. Archivos de Bronconeumología 2017, 5(6)3:324-335. Disponible en: https://portal.guiasalud.es/wp-content/uploads/2019/11/gpc_593_gesepoc_resum.pdf
- Guía GOLD. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. 2020 Report. Disponible en: https://goldcopd.org/wp-content/uploads/2019/11/GOLD-2020-REPORT-ver1.0wms.pdf
Dispositivos de inhalación y flujo respiratorio (FI) requerido para alcanzar un adecuado depósito del medicamento en los pulmones.
| Medicamento | ||||
 |
 |
 |
 |
 |
| Aerolizer FI: > 90 l/min |
Breezehaler FI: > 90 l/min |
Accuhaler FI: 60-90 l/min |
Nexthaler FI: 60-90 l/min |
Genuair FI: 60-90 l/min |
 |
 |
 |
 |
 |
| Novolizer FI: 60-90 l/min |
Spiromax FI > 60 l/min |
Turbuhaler FI: 50-60 l/min |
Handihaler FI < 50 l/min |
Twisthaler FI < 50 l/min |
 |
 |
 |
 |
 |
FI < 50 l/min |
Respimat FI > 30 l/min |
Diskhaler FI > 30 L/min |
Ellipta FI >30 L/min |
Cartucho presurizado activado por inhalación FI >30 l/min |
Referencias:
- Aerosol Drug Management Improvement Team (ADMIT). InHalers 4u. Actualizado a 18 de abril de 2020. Disponible en: https://www.inhalers4u.org/wp-content/uploads/2019/devices_overview_new.pdf
- INFAC. Técnicas y dispositivos de inhalación. Puesta al día (I), 2016. Disponible en: https://www.osakidetza.euskadi.eus/contenidos/informacion/cevime_infac_2016/es_def/adjuntos/INFAC_24_6_tecnica_de_inhalacion.pdf
- INFAC. Técnicas y dispositivos de inhalación. Puesta al día (II), 2016. Disponible en: https://www.euskadi.eus/contenidos/informacion/cevime_infac_2016/es_def/adjuntos/INFAC_Vol_24_n_7_inhaladores.pdf
- EMPS. Ficha técnica Spiromax. Actualizado a 18 de abril de 2020. Disponible en: https://cima.aemps.es/cima/pdfs/es/ft/114921001/FT_114921001.pdf
- SEPAR. Consenso SEPAR-ALT sobre terapia inhalatoria. Arch Bronconeumol. 2013;49(Supl 1):2-14.